
به تومور با منشا سلولهای ملانیندار گویند. این تومور بدخیم اصولاً یک تومور پوستی است. این نوع سرطان به سرعت میتواند در بدن گسترش پیدا کند.
عامل خطر ملانوما وجود این بیماری در دیگر اعضای خانواده، خال زیاد، و کارکرد ضعیف دستگاه ایمنی بدن است
ملانوما که به عنوان ملانوم بدخیم نیز شناخته می شود،نوعی سرطان پوست است که از سلول های تولید کننده رنگدانه به نام ملانوسیت ها ایجاد می شود. ملانوما معمولاً در پوست رخ می دهد، اما به ندرت ممکن است در دهان، روده یا چشم (ملانوم uveal) رخ دهد. در زنان، بیشتر در پاها، در حالی که در مردان، بیشتر در پشت ایجاد میشوند. حدود 25 درصد ملانوم ها از خال ایجاد می شوند. تغییرات در یک خال که می تواند نشان دهنده ملانوم باشد شامل افزایش اندازه، لبه های نامنظم، تغییر رنگ، خارش یا شکستگی پوست است.
علت اصلی ملانوم، قرار گرفتن در معرض اشعه ماوراء بنفش (UV) در افرادی است که سطوح پایین ملانین رنگدانه پوستی دارند. اشعه ماوراء بنفش ممکن است از خورشید یا منابع دیگر، مانند دستگاه های برنزه کننده باشد.کسانی که دارای خال های زیاد، سابقه اعضای خانواده آسیب دیده، و عملکرد ضعیف سیستم ایمنی هستند، بیشتر در معرض خطر هستند. تعدادی از شرایط ژنتیکی نادر، مانند خشکی پوست، نیز این خطر را افزایش می دهد. تشخیص با بیوپسی و تجزیه و تحلیل هر ضایعه پوستی که دارای علائم بالقوه سرطانی است می باشد.
استفاده از ضد آفتاب و اجتناب از اشعه ماوراء بنفش ممکن است از ملانوم جلوگیری کند.درمان معمولاً با جراحی برداشته میشود. در افراد مبتلا به ملانومای کمی بزرگتر، غدد لنفاوی مجاور ممکن است برای احتمال گسترش (متاستاز) آزمایش شوند. اکثرا بیمار در مراحل اولیه بیماری درمان می شود. برای کسانی که ملانوم در آنها گسترش یافته است، ایمونوتراپی، درمان بیولوژیکی، پرتودرمانی یا شیمی درمانی ممکن است طول عمر را افزایش دهد.
با درمان، نرخ بقای پنج ساله در ایالات متحده 99٪ در میان مبتلایان به بیماری موضعی، 65٪ زمانی که بیماری به غدد لنفاوی گسترش یافته است، و 25٪ در میان افرادی که از راه دور گسترش یافته اند، است. احتمال عود یا گسترش ملانوم به ضخامت آن، سرعت تقسیم سلول ها و اینکه آیا پوست پوشاننده شکسته شده است یا خیر، بستگی دارد.
ملانوم خطرناک ترین نوع سرطان پوست است.در سطح جهانی، در سال 2012، به تازگی در 232000 نفر رخ داده است. در سال 2015، 3.1 میلیون نفر بیماری فعال داشتند که منجر به مرگ 59800 نفر شد. استرالیا و نیوزلند بالاترین نرخ ملانوم را در جهان دارند. نرخ بالا همچنین در شمال اروپا و آمریکای شمالی رخ می دهد، در حالی که در آسیا، آفریقا و آمریکای لاتین کمتر رایج است.در ایالات متحده، ملانوما در مردان 1.6 برابر بیشتر از زنان رخ می دهد.ملانوما از دهه 1960 در مناطقی که اکثراً ساکنان آن اروپایی تبار بودند شایع تر شده است.
علائم و نشانه ها
علائم اولیه ملانوم تغییر در شکل یا رنگ خال های موجود یا در مورد ملانوم ندولار، ظهور یک توده جدید در هر نقطه از پوست است. در مراحل بعدی، خال ممکن است خارش، زخم یا خونریزی داشته باشد. علائم اولیه ملانوم توسط یادداشت “ABCDEF” خلاصه می شود:
A-عدم تقارن
B-حاشیه ها (نامنظم با لبه ها و گوشه ها)
C-رنگ (متنوع)
D-قطر (بیشتر از 6 میلی متر (0.24 اینچ)، تقریباً به اندازه یک مداد پاک کن)
E-در طول زمان تکامل می یابد
این طبقه بندی در مورد ملانوم ندولار که طبقه بندی های خاص خود را دارد اعمال نمی شود:
E-بالاتر از سطح پوست
F-محکم در لمس
G-رو به رشد
ملانوم متاستاتیک ممکن است علائم پارانئوپلاستیک غیراختصاصی از جمله از دست دادن اشتها، حالت تهوع، استفراغ و خستگی ایجاد کند. متاستاز (گسترش) ملانوم اولیه ممکن است، اما نسبتا نادر است. کمتر از یک پنجم ملانوم هایی که زود تشخیص داده می شوند، متاستاتیک می شوند. متاستازهای مغزی به ویژه در بیماران مبتلا به ملانوم متاستاتیک شایع است. همچنین می تواند به کبد، استخوان ها، شکم یا غدد لنفاوی دور سرایت کند.

تصویر قانون ABCD: در سمت چپ از بالا به پایین: ملانومهایی که (الف) عدم تقارن را نشان میدهند، (ب) حاشیهای ناهموار، ناهموار، یا بریدگی، (C) رنگ آمیزی با سایههای مختلف قهوهای، سیاه یا خرمایی و ( د) قطری که اندازه آن تغییر کرده است. خالهای طبیعی سمت راست دارای ویژگیهای غیرطبیعی نیستند (عدم عدم تقارن، یکنواخت حاشیه، یکنواخت رنگ، بدون تغییر در قطر).
علل
ملانوما معمولاً در اثر آسیب DNA ناشی از قرار گرفتن در معرض نور UV خورشید ایجاد می شود. ژنتیک نیز نقش دارد.ملانوما همچنین میتواند در نواحی پوستی که در معرض آفتاب کمی قرار دارند (مانند دهان، کف پا، کف دستها، نواحی تناسلی) رخ دهد. افراد مبتلا به سندرم خال دیسپلاستیک، که به عنوان ملانوم مولتیپل آتیپیک خانوادگی نیز شناخته می شود، در معرض افزایش خطر ابتلا به ملانوم هستند.
داشتن بیش از 50 خال نشان دهنده افزایش خطر ابتلا به ملانوم است. سیستم ایمنی ضعیف به دلیل توانایی ضعیف بدن در مبارزه با سلول های سرطانی، رشد سلولهای سرطانی را آسان تر می کند.
دسته بندی
ملانوم های متاستاتیک را می توان با اشعه ایکس، سی تی اسکن، MRI، PET و PET/CT، سونوگرافی، آزمایش LDH و تشخیص فوتوآکوستیک تشخیص داد. با این حال، شواهدی در مورد صحت مرحله بندی افراد مبتلا به ملانوم با روش های مختلف تصویربرداری وجود ندارد.
مراحل ملانوما بر اساس AJCC، ویرایش هشتم:
TX: ضخامت تومور اولیه قابل ارزیابی نیست (مانند تشخیص با کورتاژ)
T0: شواهدی از تومور اولیه وجود ندارد (مانند ملانوم اولیه ناشناخته یا کاملاً پسرفته)
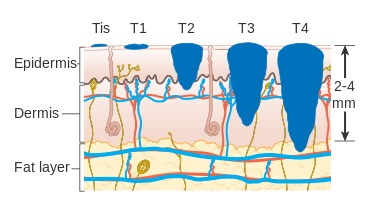
مراحل T ملانوم
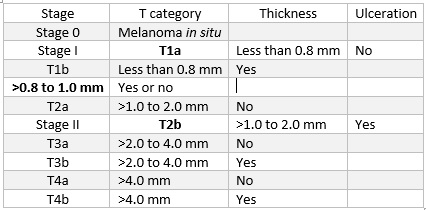
مراحل یک و دوی ملانوما
مرحله 1 و 2 به یک کلاس N (گره لنفاوی) نیاز دارد:
N0 – بدون
متاستاز منطقه ای.
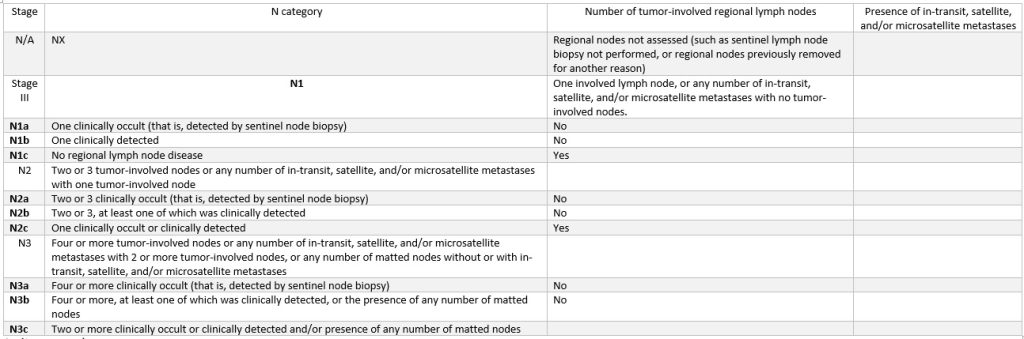
مرحله 3 پیشرفت ملانوما
مرحله 1، 2 و 3 به M (وضعیت متاستاز) نیاز دارد:
M0: شواهدی از متاستاز دوردست وجود ندارد.
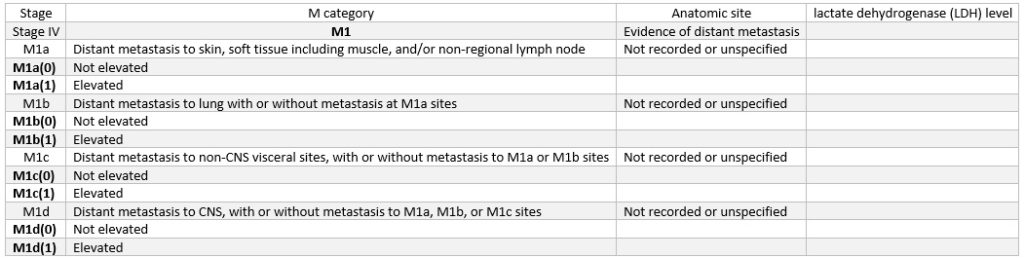
مرحله شماره 4 پیشرفت ملانوما

FDG PET/CT در یک بیمار ملانوما که ضایعات متعدد، به احتمال زیاد متاستاز را نشان می دهد
درمان
یوپسی اکسیزیونی ممکن است تومور را حذف کند، اما جراحی بیشتر اغلب برای کاهش خطر عود لازم است. برداشتن کامل جراحی با حاشیه جراحی کافی و ارزیابی وجود بیماری متاستاتیک قابل تشخیص همراه با پیگیری کوتاه مدت و طولانی مدت استاندارد است. اغلب این کار توسط یک برش موضعی گسترده (WLE) با حاشیه های 1-2 سانتی متر (0.4-0.8 اینچ) انجام می شود.
ملانوم درجا و لنتیگو بدخیمی با حاشیه های جراحی باریک تر، معمولاً 0.2-0.5 سانتی متر (0.1-0.2 اینچ) درمان می شوند. بسیاری از جراحان 0.5 سانتی متر (0.2 اینچ) را استاندارد مراقبت برای برش استاندارد ملانوم در محل در نظر می گیرند، اما 0.2 سانتی متر (0.1 اینچ) حاشیه ممکن است برای جراحی کنترل حاشیه (جراحی Mohs یا دو تیغه) قابل قبول باشد. تکنیک با کنترل حاشیه). هدف اکسیزیون گسترده کاهش میزان عود تومور در محل ضایعه اصلی است. این یک الگوی رایج شکست درمان در ملانوما است. تحقیقات قابل توجهی با هدف روشن کردن حاشیههای مناسب برای برداشتن با یک گرایش کلی به سمت درمان کمتر تهاجمی در طول دهههای گذشته انجام شده است.یک متاآنالیز در سال 2009 از کارآزماییهای تصادفیسازیشده و کنترلشده تفاوت کوچکی در طول زندگی یافت که به نفع برداشت گسترده ملانومهای پوستی اولیه است، اما این نتایج از نظر آماری معنیدار نبودند.
جراحی Mohs با نرخ درمان کمتر از 77٪ و تا 98.0٪ برای ملانوم در محل گزارش شده است. CCPDMA و جراحی کنترل شده حاشیه محیطی “دو تیغ جراحی” از نظر اثربخشی بر روی این نوع “درون اپیتلیال” ملانوم معادل عمل جراحی Mohs است.
ملانومهایی که گسترش مییابند معمولاً قبل از انتشار در نقاط دیگر، به غدد لنفاوی در ناحیه تومور میرسند و آنجا گسترش میابند. تلاش برای طول زندگی با برداشتن غدد لنفاوی با جراحی (لنفادنکتومی) با عوارض زیادی همراه بود، اما هیچ مزیتی برای طول زندگی نداشت. اخیراً، تکنیک بیوپسی غدد لنفاوی نگهبان برای کاهش عوارض جراحی غدد لنفاوی در حالی که امکان ارزیابی درگیری گرهها با تومور را فراهم میکند، توسعه یافته است.
بیوپسی از غدد لنفاوی یک روش به طور گسترده در درمان ملانوم پوستی است.
بیوپسی غدد لنفاوی اغلب انجام می شود، به ویژه برای تومورهای T1b/T2+، تومورهای مخاطی، ملانوم چشم و تومورهای اندام. گره(های) لنفاوی دقت بیشتر با استفاده از رنگ ردیاب آبی ارائه می شود و جراحی برای بیوپسی گره (ها) انجام می شود. رنگ آمیزی روتین هماتوکسیلین و ائوزین (H&E) و ایمونوپروکسیداز برای رد درگیری گره کافی است. آزمایشهای واکنش زنجیرهای پلیمراز (PCR) روی گرهها، که معمولاً برای آزمایش ورود به کارآزماییهای بالینی انجام میشود، اکنون نشان میدهد که بسیاری از بیماران با غدد لنفاوی نگهبان منفی در واقع تعداد کمی سلول مثبت در گرههای خود دارند. روش دیگر، بیوپسی آسپیراسیون با سوزن ظریف ممکن است انجام شود و اغلب برای آزمایش توده ها استفاده می شود.
اگر یک گره لنفاوی مثبت باشد، بسته به میزان گسترش غدد لنفاوی، معمولاً حذف غدد لنفاوی انجام می شود. بیوپسی برش پوست روش انتخابی است. در اینجا، ضایعه مشکوک به طور کامل با یک بیضی کافی (اما حداقل، معمولاً 1 یا 2 میلی متر) از پوست و بافت اطراف برداشته می شود.برای جلوگیری از اختلال در درناژ لنفاوی موضعی، حاشیه جراحی ترجیحی برای بیوپسی اولیه باید باریک (1 میلی متر) باشد. بیوپسی باید شامل لایه های اپیدرمی، پوستی و زیر جلدی پوست باشد. این امر هیستوپاتولوژیست را قادر می سازد تا ضخامت ملانوم را با بررسی میکروسکوپی تعیین کند. این با ضخامت Breslow (اندازه گیری شده در میلی متر) توصیف می شود. با این حال، برای ضایعات بزرگ، مشکوک به لنتیگو بدخیمی، یا برای ضایعات در نواحی سخت جراحی (صورت، انگشتان پا، انگشتان دست، پلک ها)، بیوپسی پانچ کوچک در نواحی معرف اطلاعات کافی را ارائه می دهد و مرحله نهایی یا تعیین عمق را مختل نمی کند. . بیوپسی اولیه در هیچ شرایطی نباید حاشیه جراحی نهایی (0.5 سانتی متر، 1.0 سانتی متر یا 2 سانتی متر) را به عنوان یک تشخیص اشتباه شامل شود.

ملانوم بدخیم گسترده در قفسه سینه فرد






 1350 کاربر
1350 کاربر  5 محصول
5 محصول  1856 مطلب
1856 مطلب  238 دیدگاه
238 دیدگاه  t.me/link10_ir
t.me/link10_ir